全国第二高发癌症,离你有多近

你和朋友一起愉快地就着冰扎啤撮了夏天的第一顿麻小。隔天,肚子直白的痛意让你直奔马桶,一泻千里。
这样的情况常常发生,一顿牛油九宫格,一场精酿宿醉,一次加班熬夜,都可能导致你和马桶相爱相杀。只不过这种来自肠道的抗议通常来得快去得也快,畅快地「发泄」一通以后,你很快就会将其抛之脑后。

来源:Medical News Today
然而,对肠道健康的长期忽视是有代价的。2020 年的数据显示,肠癌已经成为仅次于肺癌的我国第二高发癌症。
我们为什么要重视肠道健康?肠癌离你又有多近?

在许多人眼里,腹泻、便秘之类的肠道问题都是小事。它们不像哮喘、胸闷、胃疼、腹痛一样引起足够的重视,吃点药,喝几天粥,一切好像就都过去了。
但事实是,肠道健康问题如果不加以重视,可能会带来严重的隐患。根据研究显示,90% 的常见疾病都和肠道不健康有相当关联。
更直观的例子是肠癌。
2020 年,我国有 55.5 万人新患肠癌,28.6 万人因肠癌去世,平均每 1 分钟有 1 人被诊断为肠癌,每 2 分钟便有 1 人因肠癌去世,肠癌是中国第二高发癌症,也是过去 6 年新发病例增速最快的癌症。
来源:IARC
这些数据背后,是人们对于肠道健康的漠视。不像肝病、胃病、心血管疾病,大众对于肠道健康往往缺乏认知,而大众媒体也较少聚焦相关议题。
我们的肠道一生大约要处理 65 吨食物,将 99% 的营养物质吸收到你的身体中。但肠道的作用远不止如此。
肠道是人体中最大的免疫器官,你的免疫系统很大一部分功能是通过它实现的。
在我们还是婴儿的时候,肠道内数以万计的共生菌群就已经开始帮助我们「训练」肠粘膜上皮细胞等,诱导肠道黏膜层淋巴组织成熟,构筑起特有的区域性免疫系统。
来源:Bulletproof
同时,肠道还有着自己的神经系统——肠神经系统(ENS),它是除了大脑之外最大的神经元和胶质细胞集合体,也是迄今为止最大的周围神经系统分支。
肠神经系统和中枢神经系统有着双向沟通,当大脑产生需求时,它就会开始生产和递送神经递质, 大脑所需的 95% 的血清素和 50% 的多巴胺都是由它生产和递送的。
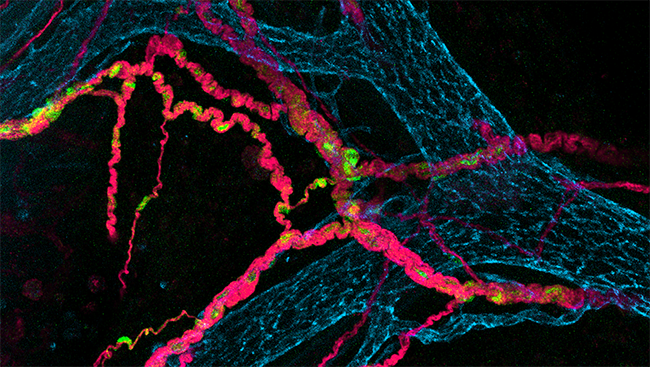
小鼠的肠神经系统(粉色为神经元)| 来源:Uesaka, et al. The Journal of Neuroscience, 2015.
这使得肠道成为了人体的「第二大脑」,你产生的各种情绪都和肠道有密切联系,比如当你面临巨大压力的时候,可能会出现肚子痛或者腹泻症状。
肠道很重要,可也很脆弱。
共生菌群、心情、作息、饮食都可能会导致肠道环境的崩溃。肠道菌群的失衡或膳食纤维摄入不足,就可能引起便秘;肠粘膜受到食物、情绪等刺激,就可能腹泻;科学家还发现,糟糕的作息可能会影响肠道菌群,从而进一步导致睡眠障碍……
而当你的肠道系统受到「工伤」,免疫系统也会受到牵连,导致免疫力下降。同时肠道的代谢能力受到影响,越来越多的代谢废物也会沉积在体内,造成各类皮肤和健康问题。
日积月累的肠道问题,最终将大大提高罹患肠癌的概率。而最大的危险信号,就是肠道息肉。

息肉是指出现在肠道粘膜表面向肠腔内的隆起物。当你的肠道长期负担过重、受到刺激,它们就会悄悄出现。又可分为增生性息肉、腺瘤性息肉等不同种类。
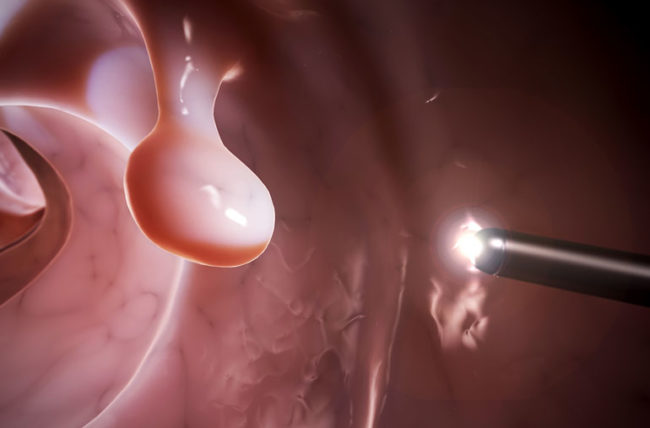
来源:Cleveland Clinic Health Essential
息肉的高发程度可能远超你的想象,目前已知我国约有 20% 的人群患有肠道息肉,即每 5 个人中就有 1 个。
肠道息肉的高发与现代人的生活方式有很大的联系。
长期熬夜、饮食不规律、喝酒抽烟、长期摄入辛辣刺激或油腻食物、排便习惯不良、久坐不动等打工人痼疾,都是诱发肠道息肉的常见原因。
一开始,患者很难察觉到它的存在。有的人可能会有便血症状,但往往被误判为痔疮,任其生长。
虽然息肉通常属于良性的(非癌性的)生长,但目前已知所有类型的息肉都会增加罹患肠癌的风险。其中腺瘤性息肉与肠癌的关联最大,几乎 90% 的肠癌都是从腺瘤慢慢演变而来。
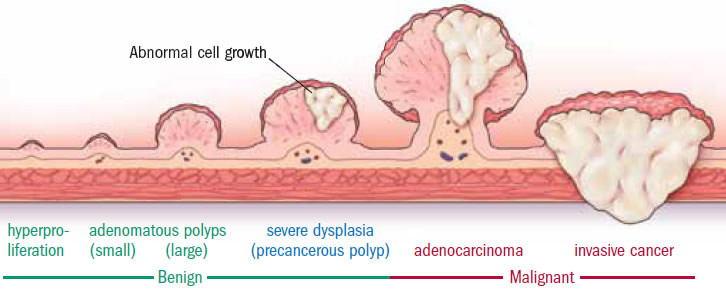
腺瘤性息肉慢慢演变成浸润性肠癌 | Harvard Health
90% 以上的肠癌都经历了「结肠息肉——表面异常增生——肠癌」这样的发展步骤。实际上,从直径小于 1 cm 的腺瘤发展到癌症,往往还有 5~10 年的演变过程,患者完全有充足的时间进行预防和筛查,及时发现和切除息肉,从而大大提升生存率。

结直肠癌是非常适合早筛的癌种之一,肠癌的早期筛查最常用的方法一般包括结肠镜、指检等。
其中结肠镜作为肠癌早筛的黄金标准,集筛查和治疗为一体,目前几乎所有肠道息肉都可以在肠镜下发现并切除,医生建议每 5~10 年进行一次检查,尤其 47 岁以上人群。
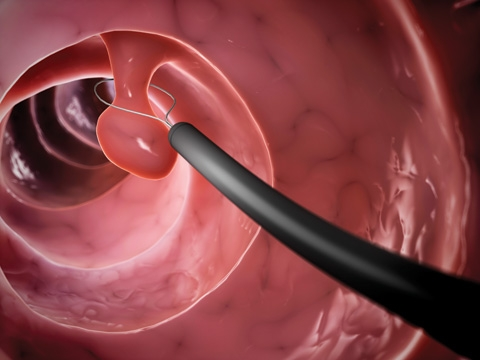
来源:Columbia Surgery
直肠指检也是常见的筛查手段,医生通过触摸直肠低位来发现病灶,我国约有 75% 的直肠癌相关病症能够在直肠指检时被触诊发现。
越早发现风险,生存率和防治率就越高。以美国为例,在推行了大规模肠癌普筛之后,美国大肠癌发病率正在逐年递减,归因分析发现 53% 归功于筛查。
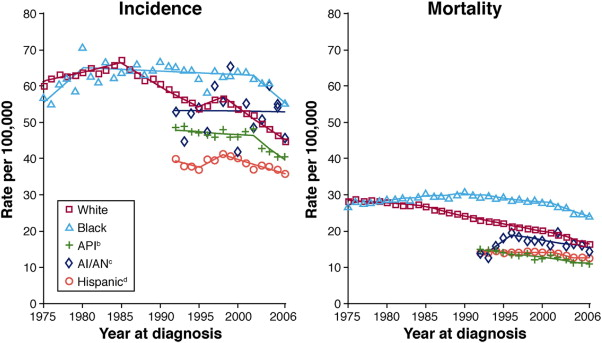
美国历年大肠癌发病率及死亡率 | 来源:https://doi.org/10.1053/j.gastro.2010.01.056
在我国,83% 的结直肠癌患者确诊时已处于中晚期,其中 44% 的患者已经出现了肝、肺等部位的转移。除了肠癌早期通常无症状以外,这很大程度上和患者没有及时定期进行早期诊断筛查有关。
除了大部分常规体检中没有肠道检查项目之外,许多参检人员对肠镜、肛门指检抱有强烈的「羞耻心」,弃检率极高。
此外,由于设备和人力不足的原因,预约临床肠镜检查往往需要等上很久,这也使许多时间不充裕的人望而却步。
但实际上,想判断有没有息肉和肠癌的风险不一定非得进行侵入式检查。比如粪隐血测试,既可以在医院做,也可以买上相关的试剂在家自测,取用少量便便送检,检测是否含有隐血,以判断肠道内是否有隐患,是否需要再去医院做检查。
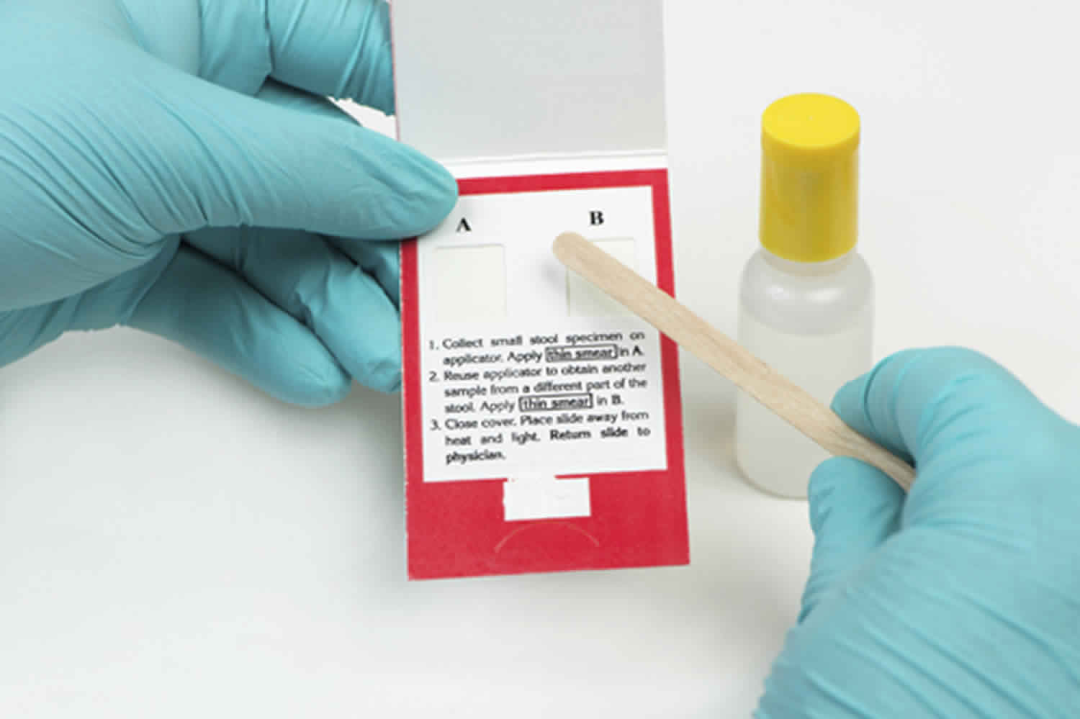
来源:Health Jade
不过,粪隐血测试也有明显弊端——很多其他疾病的出血症状和病程进展也可能会造成大便隐血,比如痔疮、炎症等,所以其准确度较低。
目前更靠谱的一种肠癌早筛测试,采用的是名为多靶点粪便 FIT-DNA 的联合检测技术。目前已经获得国家药品监督管理局批准上市,填补了国内合规早筛产品的空白。
来源:国家药品监督管理局
除了检测隐血,它还能检测出是否存在基因突变和甲基化变异的细胞,对于癌前病变进展期腺瘤的检测灵敏度达到 63.5% ,对结肠癌检测灵敏度为 95.5%,阴性检测值高达 99.6%, 换句话说,只要检测结果是阴性,那基本可以排除风险,不必再特意去做肠镜筛查确诊。
但如何知道自己需不需要做肠癌早筛和预防?很简单,如果你属于以下人群,那么就应该对自己的肠道健康保持关注,定期早筛检查,让肠癌远离你。
40岁以上人群
一级亲属有大肠癌家族史
本人有癌症史(任何恶性肿瘤病史)
本人有肠癌息肉史
同时具备以下两项及两项以上者:
1.慢性便秘(近2年来便秘每年在2个月以上)
2.慢性腹泻(近2年来腹泻累计持续超过3个月,每次发作持续在1周以上)
3.粘液血便
4.不良生活史(发生在近20年内)
5.慢性阑尾炎或阑尾切除史
6.慢性胆道疾病史或胆囊切除史

除了定期肠癌早筛、选择合适的早筛手段以外,日常养成良好的生活习惯、饮食习惯也非常重要。美国 1975~2000 年肠癌死亡率下降的归因中,生活方式改善等原因的占比有将近 35%,成为了仅次于早期筛查( 53% )的肠癌预防手段。

来源:the vedio ink
确保自己摄入了足量可溶性和不可溶性的纤维,并勤喝、多喝水,这能让你的排便成型完美,不黏马桶。高纤维食物通常包括水果、蔬菜、豆类和全谷物,有助于预防或治疗诸如大肠激躁症和痔疮等疾病。

来源:Diabetes
避免高脂肪、高肉食、低纤维素、低维生素的饮食结构,也不要贪辣贪重口,过嘴瘾点到为止,减轻肠道负担。
三餐时间尽量规律一点,如果你吃不满三餐,那至少保证每一天的进食时间差不多,同时可以定期补充一些肠道益生菌。

来源:Unlockfood
尽量避免久坐不动,能增加一点运动量是一点,尽可能提高自己的免疫力,同时非到万不得已不要随便吃抗生素,因为抗生素会破坏肠道菌落环境。
作息规律,能不熬夜就不熬夜。并且可以考虑戒掉烟酒这两个健康肠道终结者,抽烟者患肠癌风险比普通人高 18% ,而饮酒也会增高肠癌风险。
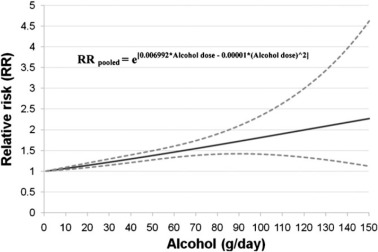
来源:https://doi.org/10.1093/annonc/mdq653
祝你的肠壁光滑平坦,健康美丽。
封面图来源:
Wikimedia Commons
参考资料:
[1] V . Fedirko, et al. (2011). Alcohol drinking and colorectal cancer risk: an overall and dose–response meta-analysis of published studies.
[2] Ziad F. Gellad, Dawn Provenzale. (2010). Colorectal Cancer: National and International Perspective on the Burden of Disease and Public Health Impact. P2177-2190.
[3] Mercedes Navarro, et al. (2017). Colorectal cancer population screening programs worldwide in 2016: An update. 23(20): 3632–3642.
[4] Bolun Zhou, et al. (2020). Intestinal Flora and Disease Mutually Shape the Regional Immune System in the Intestinal Tract.
[5] Subhash Kulkarni, et al. (2018). Advances in Enteric Neurobiology: The “Brain” in the Gut in Health and Disease. 38 (44) 9346-9354.
[6] 《中国体检人群结直肠癌及癌前病变白皮书》
最后更新于